精选内容
-
临床应用「非奈利酮」务必知晓的几个问题
临床应用「非奈利酮」务必知晓的几个问题糖尿病是慢性肾脏病(CKD)的主要危险因素。新型非甾体类盐皮质激素受体拮抗剂「非奈利酮」,已被证实对糖尿病合并CKD患者具有明确的肾脏及心血管保护作用,长期使用可显著降低尿白蛋白/肌酐比值(UACR)水平,且对血钾影响较小。近日,《非奈利酮在糖尿病合并慢性肾脏病患者中应用的中国专家共识(2023版)》于《中华糖尿病杂志》和《中华肾脏病杂志》同期发表,为非奈利酮的临床应用提供指导建议。本文汇总10大要点,以飨读者。 问题一:对于糖尿病合并CKD患者,非奈利酮能带来哪些获益?➤FIDELIO-DKD研究证实,非奈利酮降低糖尿病合并CKD患者肾脏复合终点风险18%,降低心血管复合终点风险14%,用药4个月降低UACR达31%;➤FIGARO-DKD研究证实,非奈利酮降低糖尿病合并CKD患者心血管复合终点风险13%;➤亚洲地区患者使用非奈利酮肾心获益高于总体人群。根据FIDELIO-DKD研究,中国患者使用非奈利酮降低肾脏复合终点风险41%,降低心血管复合终点风险25%,中国人群数据显示肾心获益高于总体人群。 问题二:非奈利酮的使用,需密切关注“血钾、eGFR”两项指标非奈利酮的使用,需密切关注血钾和eGFR这两项指标。 1.非奈利酮的起始剂量《共识》指出,非奈利酮的起始剂量需综合eGFR和血钾水平判定。 ➤血钾>5.0mmol/L或eGFR<25ml·min-1·(1.73m2)-1:不推荐使用非奈利酮。➤血钾≤5.0mmol/L:当eGFR≥60ml·min-1·(1.73m2)-1时,推荐20mg/d标准剂量;当25ml·min-1·(1.73m2)-1≤eGFR<60ml·min-1·(1.73m2)-1时,推荐10mg/d起始。 2.用药后监测与剂量调整患者在接受非奈利酮起始治疗4周内,应及时监测血钾与eGFR水平: ➤如果血钾≤4.8mmol/L且eGFR与上次检测相比降低≤30%,可增加剂量至20mg/d或维持20mg/d剂量;➤若血钾为4.8~5.5mmol/L或eGFR与上次检测相比降低>30%,应维持10或20mg/d的当前剂量;➤若血钾>5.5mmol/L,应暂停非奈利酮治疗,待血钾降至≤5.0mmol/L,再行考虑重新开始治疗,剂量为10mg/d。 知识拓展剂量调整后的4周内,也应进行血钾与eGFR水平监测。整个治疗期间需持续规律性监测血钾及eGFR水平(最长每4个月监测1次)以指导剂量调整,若患者eGFR≥15ml/min/1.73m^2可维持治疗,若进展至终末期肾病,即eGFR<15ml/min/1.73m^2,应停用非奈利酮。问题三:非奈利酮适合哪些患者?《共识》推荐,非奈利酮适合于以下两类患者: ➤糖尿病合并CKD伴UACR≥30mg/g人群:使用非奈利酮以降低远期肾心不良事件进展风险;➤糖尿病合并CKD伴动脉粥样硬化性心血管疾病(ASCVD)或ASCVD高风险人群:使用非奈利酮降低心血管不良事件发生风险。 知识拓展老年人群使用非奈利酮无需调整剂量;孕妇/哺乳期、儿童及青少年患者暂不推荐。问题四:关注用药期间的血钾管理非奈利酮治疗相较传统MRA半衰期更短,肾心分布平衡,表现出更低的高钾血症发生率。但由于糖尿病合并CKD患者是高钾血症的高危人群,患者应用非奈利酮治疗时仍应密切关注血钾水平;同时,与其他升高血钾的药物联用时需密切监测血钾。 知识拓展糖尿病合并CKD患者应用非奈利酮时应密切关注血钾水平,若考虑非奈利酮与RASi和(或)SGLT2i同时启动,需谨慎评估血钾与eGFR水平。对于高钾血症风险较高者,仍建议采取预防性饮食措施,采取低钾饮食,减少高钾食物(如草莓、香蕉、牛油果、南瓜、红薯、胡萝卜、玉米、豆类、肉类和坚果等)的摄入。问题五:用药早期,可能出现eGFR一过性下降非奈利酮与RASi和SGLT2i相似,会在用药起始阶段快速影响肾小球血流动力学,因而在治疗早期均可出现eGFR较明显的下降,多集中在起始治疗的1个月内。知识拓展对于基线eGFR<30ml/min/1.73m^2的患者,建议谨慎选择是否服用非奈利酮或增加治疗早期eGFR监测频次。问题六:关注用药期间的血压变化非奈利酮对糖尿病合并CKD患者的血压影响约为3mmHg。考虑到糖尿病合并CKD患者多合并高血压,非奈利酮与其他降血压药物联合使用时会增加低血压风险,联合治疗时需注意监测血压,防止晕倒、晕厥的发生。 问题七:哪些患者不建议/禁止使用非奈利酮?➤对非奈利酮活性成分或任何辅料过敏的患者,禁用该药物;➤原发性肾上腺皮质功能减退症(又称Addison病)患者禁用;➤重度肝损伤患者不建议使用非奈利酮,可能会增加非奈利酮的暴露。 问题八:不建议非奈利酮与哪些药物联用?由于非奈利酮主要通过CYP3A4代谢,故不建议与CYP3A4诱导剂联合使用,包括: ➤CYP3A4强效诱导剂,如利福平、卡马西平、苯妥英、苯巴比妥、圣约翰草;➤CYP3A4中效诱导剂,如依非韦伦;➤CYP3A4中效抑制剂,如红霉素、维拉帕米、氟伏沙明;➤CYP3A4弱效抑制剂,如氨氯地平。 此外,非奈利酮也不应与保钾利尿剂(如阿米洛利、氨苯喋啶)和其他盐皮质激素受体拮抗剂(如依普利酮、艾沙利酮、螺内酯、坎利酮)联用。 问题九:用药期间,禁止饮用葡萄柚汁非奈利酮主要通过CYP3A4代谢,因葡萄柚具有CYP3A4活性抑制作用,在非奈利酮治疗期间不应食用葡萄柚或饮用葡萄柚汁。问题十:非奈利酮的联合用药?➤肾素-血管紧张素系统抑制剂(RASi):非奈利酮可与RASi联用,对于已使用RASi治疗仍存在蛋白尿患者,联合非奈利酮可降低CKD进展风险,改善心血管结局;对于临床上不能使用、不能耐受RASi的患者,可使用非奈利酮以降低CKD进展及心血管不良事件风险。 ➤钠-葡萄糖共转运蛋白2抑制剂(SGLT2i):非奈利酮可与SGLT2i联用,两者联用可进一步降低蛋白尿,延缓CKD进展,降低心血管风险,减少高钾血症发生。 ➤胰高糖素样肽-1受体激动剂(GLP-1RA):非奈利酮与GLP-1RA联用,在减少心血管事件发生风险方面可能存在互补作用。 ➤胰岛素:非奈利酮与胰岛素联用无需调整剂量,与抗高血压药物联用时需注意其对血压的影响。参考资料:《非奈利酮在糖尿病合并慢性肾脏病患者中应用的中国专家共识(2023版)》专家组.非奈利酮在糖尿病合并慢性肾脏病患者中应用的中国专家共识(2023版)[J].中华糖尿病杂志,2023,15(10):907-916.
 任卫东医生的科普号
任卫东医生的科普号 2023年12月11日
2023年12月11日 455
455
 0
0
 2
2
-
糖尿病肾病如何分期?
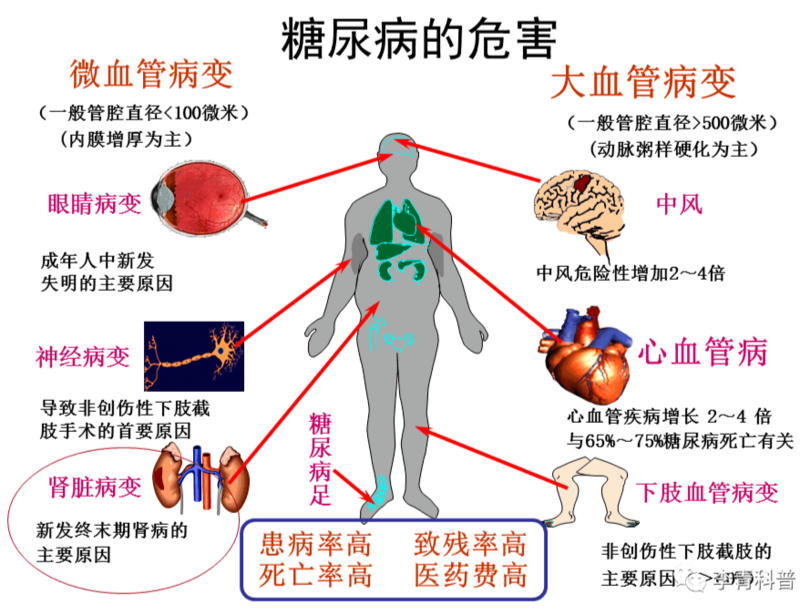
糖尿病肾病是怎么分期的?今天一位小伙子咨询我,他是糖尿病肾病,尿中有微量蛋白,肾功能正常,当地一家医院的医生说他是糖尿病肾病3期,而另一家医院的医生又说他是糖尿病肾病1期,他有点懵,问我糖尿病肾病是怎么分期的,两个医生谁说的对?估计许多糖尿病友甚至个别医生可能都有这样的疑惑,我今天给大家说清楚。传统的教科书,对糖尿病肾病的分期一直沿用Mogensen分期法,将糖尿病肾病分成5期:➤1期:高滤过期,肾脏增大,肾小球滤过率增高;➤2期:滤过率正常期,肾小球滤过率正常;➤3期:微量蛋白尿期,出现微量蛋白尿;➤4期:大量蛋白尿期,出现大量蛋白尿;➤5期:肾衰竭期,肾功能下降,肾衰竭。如果按照这个分期标准,这位糖尿病友出现了尿微量蛋白,的确是糖尿病肾病3期。但是,这个分期标准是1983年Mogensen对1型糖尿病做的分期,有时代局限性,也不适合2型糖尿病人。2002年,KDOQI(肾脏病生存质量指导指南)提出了根据肾小球滤过率水平对慢性肾脏病进行分期,也分成5期:➤1期:肾小球滤过率90ml/min以上;➤2期:肾小球滤过率89~60ml/min;➤3期:肾小球滤过率59~30ml/min;➤4期:肾小球滤过率29~15ml/min;➤5期:15ml/min以下,或者已经透析。ADA(美国糖尿病协会指南)推荐对糖尿病肾病的分期也参考此标准。2012年KDIGO(改善全球肾脏病预后组织)发布的慢性肾脏病评估与管理临床实践指南,推出了根据病因-肾小球滤过率-白蛋白尿进行分期的标准,也就是除了根据肾小球滤过率分期外,根据尿蛋白水平,每一期还进行危险分级。见图,该标准更适合临床事件。我国近几年发布的指南,对糖尿病肾病也都是按照这个分期标准进行分期的。如果按照这个分期标准,这位糖尿病友就是糖尿病肾病1期。来源医脉通内分泌科
 任卫东医生的科普号
任卫东医生的科普号 2023年11月12日
2023年11月12日 495
495
 0
0
 2
2
-
达格列净常用于治疗哪几种疾病?
达格列净是治疗糖尿病及糖尿病并发症的常用药之一,其不仅仅可以降低血糖,同时对于心脏、肾脏等多个脏器也有明显的保护作用,但是治疗不同疾病时用药方案不同,建议在专科医生的指导下科学服用。1、2型糖尿病。临床研究表明达格列净的降糖效果与二甲双胍类似,而且对饮食和运动控制的不佳的2型糖尿病患者降糖效果较好,无论是单用或者联合其他降糖药,达格列净具可以快速调控血糖水平,非常适合机体不能耐受二甲双胍或者其他降糖药控制不佳的2型糖尿病患者使用。2、糖尿病肾病。除了降糖以外,保护肾脏功能是达格列净的另一种独特治疗效果,临床研究表明对于轻中度的糖尿病肾病患者通过规律口服达格列净可以有效改善肾脏功能,提高肾小球滤过率,降低肌酐、尿素氮、蛋白尿等多种指标,从而在降低血糖的同时保护肾脏,非常适合继发糖尿病肾病的患者。3、糖尿病合并心血管疾病。大量的临床试验表明达格列净对心血管具有保护作用,特别是对于合并有肾性高血压的患者具有明显的改善效果,其不仅仅可以降低血糖,同时可以减轻高血糖对于心血管的损伤,维护心血管的正常功能,因此对于糖尿病合并心血管疾病的患者而言也是非常合适的一种降糖药。
贾钰华医生的科普号 2023年08月16日
2023年08月16日 671
671
 0
0
 22
22
-
糖尿病肾病分几期?

 刘红亮医生的科普号
刘红亮医生的科普号 2023年07月09日
2023年07月09日 34
34
 0
0
 1
1
-
糖尿病合并蛋白尿,一定是糖尿病肾病吗?
糖尿病患者出现蛋白尿,需要考虑到三种情况,第一种情况是糖尿病肾脏病;第二种情况是糖尿病合并其他肾脏病,如IgA肾病;第三种情况是糖尿病肾脏病合并其他肾脏病,如膜性肾病。临床中如果出现如下几种情况时,我们考虑糖尿病合并其他肾脏病:①糖尿病病程比较短;②无糖尿病视网膜病变;③出现肾性血尿;④蛋白尿突然增多,甚至出现肾病综合征;⑤合并顽固性高血压;⑥患者肾功能急性进展,肾小球滤过率迅速下降;⑦存在其他系统性疾病的症状或体征,如皮疹、皮肤紫癜、关节痛;⑧肾脏超声异常,如单肾萎缩。⑨在使用沙坦或普利类降压药治疗2~3个月内肾小球滤过率下降超过30%。存在这几种情况之一,我们考虑糖尿病合并其他肾脏病。所以说糖尿病患者出现蛋白尿,我们需要综合考虑,不能想当然认为就是糖尿病肾脏病。鉴别困难时,我们可以做肾脏穿刺,明确病理诊断。
申子龙医生的科普号 2023年03月09日
2023年03月09日 555
555
 1
1
 3
3
-
如何早期识别糖尿病肾病?
糖尿病是严重危害人类健康的重大疾病之一,2017年我国18岁以上的人群中DM患病率为12.8%。如血糖早期不能很好的控制,后期很可能出现很多慢性并发症,如糖尿病肾病、糖尿病视网膜病变、糖尿病足等致死致残性并发症。常常在门诊,遇到糖友们说“医生,我尿尿有沫子,很多,我是不是肾脏出问题了?”“医生,我腿肿了,是不是得肾病了?”那么今天针对糖友们的问题,我来谈谈糖尿病肾病,什么是糖尿病肾病?如何早期发现?什么是糖尿病肾病?糖尿病肾病是一种由糖尿病引起的慢性肾脏病,临床特征为持续性白蛋白尿排泄增加,和(或)肾小球滤过率进行性下降,最终发展为终末期肾脏疾病。早期表现为尿中出现微量白蛋白,病友多无明显症状,逐渐出现肾功能损害、高血压、水肿,最后病情进展至晚期,出现严重肾功能衰竭、尿毒症,需透析治疗。糖尿病肾病已成为我国中老年人发生肾功能衰竭的首要病因。而且糖尿病及慢性肾脏病均显著增加心血管事件风险,严重威胁糖友的健康和生命。在临床上糖尿病肾病是如何分期的呢?高滤过期,肾脏的主要表现为肾小球高滤过,肾的体积增大;尿微量白蛋白为阴性。早期糖尿病肾病期,以持续性微量白蛋白尿为特征。尿白蛋白排泄率(UAER)为20~200μg/min或30~300mg/24h。患者肾小球滤过率正常或轻度下降。此期部分患者可逆转。临床糖尿病肾病期,以临床显性蛋白尿为特征,尿常规或尿沉渣蛋白尿阳性,尿白蛋白/肌酐比值(UACR)>300mg/g,UAER>200μg/min或>300mg/24h。部分可表现为“糖尿病肾脏疾病三联征”,即大量蛋白尿、高血压、水肿。肾小球滤过率呈较明显下降趋势。此期多不可逆转。肾功能衰竭期。肾小球滤过率<15ml·min-1·(1.73m2)-1,常有终末期肾病相关临床表现。需要肾脏替代治疗。对于早期糖尿病肾病,如果病友采取定期筛查,早期干预,尽早治疗的话,可逆转和部分逆转疾病的进展。所以,患了糖尿病肾病,积极的干预和治疗是非常重要的。那么,有哪些方法可以早期识别糖尿病肾病呢?糖尿病肾病有哪些早期信号呢?信号一:微量白蛋白尿是肾脏开始损伤的标志,糖友在确诊糖尿病后每年应做肾脏损伤的筛查。最基本的检查是肾功能和尿微量白蛋白检查。另外,尿常规虽然可以发现明显的蛋白尿,但是会遗漏微量白蛋白尿。所以,早期发现肾脏损伤的检查方法有以下三种:1.尿微量白蛋白(UMA):20~200mg/L;2.尿白蛋白/肌酐比值(UACR):30-300μg/mg;3.尿白蛋白排泄率(AER):20-200μg/min(30-300mg/d)。信号二是腰酸脚肿,尿泡沫多。糖尿病肾病早期多数病友没有症状,部分病友可出现腰酸脚肿,尿泡沫多的症状。信号三是水肿。因为在肾脏出现损伤情况下,大量蛋白从尿中排出,导致低蛋白血症,此时液体会从血管渗出到蛋白相对偏高的组织间隙,从而引起水肿。
毕会医生的科普号 2022年12月22日
2022年12月22日 409
409
 0
0
 1
1
-
糖尿病尿蛋白一个+号 可以用中成药黄葵胶囊或者有别的什么药可以用?

 赵艳艳医生的科普号
赵艳艳医生的科普号 2022年11月14日
2022年11月14日 42
42
 0
0
 1
1
-
糖尿病肾病如何治疗

 王琳医生的科普号
王琳医生的科普号 2022年10月28日
2022年10月28日 183
183
 0
0
 1
1
-
糖尿病任其发展的结果!
从糖尿病到糖尿病肾病从微量白蛋白尿到尿毒症这是一个持续的不断进展的过程糖尿病和尿毒症有着强大的渊源一旦发生严重糖尿病肾病就有可能发展成尿毒症有关专家指出,糖尿病患者的肾脏受损的几率与风险要远远高于非糖尿病患者。糖尿病的肾损伤往往在无声无息中发生,症状不易察觉。若早期不加以控制,任由肾功能不可逆地减退,到了中晚期发展成糖尿病肾病,治疗难度将大大提高。一般情况下,符合以下4点,临床上就考虑为糖尿病肾病久不控制的糖尿病,一般5-10年就会出现并发症,糖尿病肾病是糖尿病常见而又棘手的并发症。一般情况下,符合下列4点条件,临床上就考虑为糖尿病肾病:5年以上的糖尿病史;出现尿微量蛋白。此时,尿常规检查可能正常,一定要检查尿微量蛋白或者尿蛋白肌酐比值;同时合并糖尿病视网膜病变;排除其它原因的肾脏病。值得注意的是:自2016年开始,糖尿病已经超过原发性肾小球肾炎而跃居成为我国慢性肾脏病的第一病因。糖友出现糖尿病肾病的主要原因:血糖控制不佳!糖尿病肾病是明显高血糖导致的肾脏损害,病变可累及全肾,包括肾小球、肾小管、肾间质、肾血管等。糖尿病患者出现糖尿病肾病的主要原因是:血糖控制不佳,长期的高血糖损害微血管,从而影响肾脏功能出现病变。当然除了高血糖,可能还会有其他因素如:血脂紊乱可损伤肾小球,加重蛋白尿;高血压时,肾脏血管阻力升高,肾脏血流量下降,造成肾小球内高压;肾小球高压的存在又会促进肾小球硬化,引起蛋白尿;高蛋白饮食可以明显增加肾小球血流量,从而加剧肾脏损害,加重蛋白尿。
安海燕医生的科普号 2022年10月25日
2022年10月25日 305
305
 0
0
 0
0
-
糖尿病肾病

 “四高”科普讲堂
“四高”科普讲堂 2022年10月18日
2022年10月18日 77
77
 0
0
 1
1
糖尿病肾病相关科普号

方明医生的科普号
方明 主任医师
大连医科大学附属第一医院
肾内科
2034粉丝5.2万阅读

李学刚医生的科普号
李学刚 副主任医师
威海市立医院
肾病科
71粉丝8.9万阅读

于大君医生的科普号
于大君 主任医师
中国中医科学院西苑医院
肾病科
1693粉丝59.4万阅读
-
 推荐热度5.0赵进喜 主任医师东直门医院 肾病内分泌科
推荐热度5.0赵进喜 主任医师东直门医院 肾病内分泌科肾病 25票
糖尿病肾病 13票
糖尿病 5票
擅长:各种肾病,糖尿病肾病、肾炎、肾病综合征,尿毒症,蛋白尿、血尿 ,慢性肾功能衰竭, IgA肾病、膜性肾病、局灶节段肾小球硬化症、系膜增生性肾炎等, 紫癜性肾炎、高血压肾损害、狼疮性肾炎、痛风性肾病、乙肝病毒相关性肾炎等, 急慢性尿路感染、慢性间质性肾炎等;糖尿病,糖尿病并发症(如糖尿病心、脑、肾、眼底、胃肠、糖尿病足、糖尿病周围神经病变等,尤其擅长糖尿病肾病);风湿病,风湿免疫病与过敏性疾病,痛风;甲状腺病;妇女更年期、盆腔瘀血综合征;妇科问题,泌尿系感染等,青少年多动症、遗尿;内科疑难杂症等; -

 推荐热度5.0王琳 主任医师上海中医药大学附属龙华医院 肾内科
推荐热度5.0王琳 主任医师上海中医药大学附属龙华医院 肾内科肾病 42票
肾炎 16票
膜性肾病 13票
擅长:中重症IgA肾病、膜性肾病、局灶节段硬化性肾小球肾炎、肾病综合征、糖尿病肾病、高血压肾病、痛风性肾病、慢性肾盂肾炎及各类慢性肾病的膏方调理 -

 推荐热度4.9方明 主任医师大连医科大学附属第一医院 肾内科
推荐热度4.9方明 主任医师大连医科大学附属第一医院 肾内科肾病 11票
糖尿病肾病 9票
膜性肾病 7票
擅长:免疫性肾脏病(IgA肾病、膜性肾病、狼疮性肾炎、肾病综合征等), 代谢性肾脏病(糖尿病肾病、高血压肾病、痛风性肾病、肥胖相关肾病等), 肾性贫血、继发性甲旁亢等并发症的规范化和个体化管理方案, 慢性肾脏病一体化管理,在延缓肾脏病进展方面经验丰富, 血液透析、腹膜透析和特殊血液净化治疗, 擅长心肾同治,改善长期生活质量(山东大学心血管病学硕士毕业、大连医科大学肾脏病学博士毕业), 负责学科肾穿刺活检术的质控及操作,在疑难肾穿刺活检术经验丰富。




