
慢性失眠的首选治疗方法:失眠的认知行为疗法
背景介绍
失眠的认知行为疗法(Cognitive Behavioral Therapy for Insomnia,CBT-I),作为一种非药物治疗失眠的方法,目前已被美国医师协会、欧洲睡眠研究协会、中华医学会神经病学分会等推荐为成人慢性失眠治疗的一线方案。在最新的 2023版《欧洲失眠指南》中,CBT-I更是被推荐作为任何年龄的成人(包括有合并症)慢性失眠治疗的首选方案,当CBT-I效果不佳时再进行药物治疗[1]。CBT-I的效果已经被大量研究证明,其治疗慢性失眠的短期效果(2周)与安眠药物相当,长期效果(1年以上)好于药物治疗,且副作用轻微,几乎没有严重不良反应[2]。
CBT-I的组成
CBT-I并不是一种单一的治疗方法,而是一系列有效方法的组合(图1)。目前,CBT-I主要包含5个模块,包括刺激控制、睡眠限制、认知治疗、放松训练、睡眠卫生教育。其中,刺激控制和睡眠限制为CBT-I的核心方案;放松训练作为增效方案;认知疗法为预防复发和根治失眠的重要方案;睡眠卫生教育作为一个卫生习惯长期保持。随着研究的不断深入,未来可能有更多的方法加入到CBT-I中,例如冥想、瑜伽、太极拳、光疗、运动疗法等等。
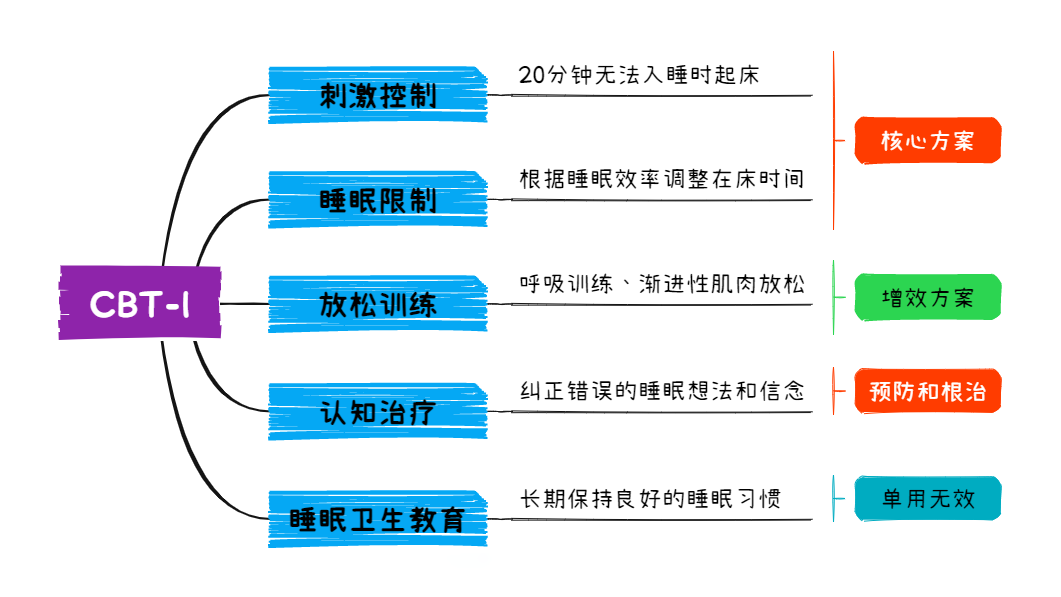
图1 CBT-I的框架
(1)刺激控制
正常情况下,床和睡眠之间存着一种条件反射关系,即上床会产生困意(即使还没到睡觉时间)。当夜晚睡眠不佳时,部分人会产生焦虑情绪,焦虑又会加重失眠,形成恶性循环。长期在床上清醒和焦虑,会导致床和清醒、焦虑形成一种病理性的条件反射,称为“条件性觉醒”,表现为在床以外的地方已经很困了,但看到床或者一上床之后就会逐渐清醒甚至焦虑。刺激控制是从行为上打断“失眠—焦虑—失眠”的恶性循环,一旦在床上保持太长时间清醒或焦虑,就应该离开床,目的是重新建立床和睡眠的正确关系。刺激控制作为单一疗法已被广泛验证,有着可靠的临床效果,具体方法如下:
- 只在有困意的时候再上床;
- 20分钟无法入睡时,应该起床离开卧室,进行一些放松活动, 等到再次有困意的时候,再返回卧室睡觉;
- 20分钟内仍然无法入睡时,重复上条策略, 如果有必要,整晚都可重复该过程;
- 无论前一天晚上的睡眠时间多少, 第二天早晨都在同一时间起床;
- 避免白天午睡或打盹。
- 睡眠效率低于85%,减少15~20 min 在床时间;
- 睡眠效率在85%~90%,在床时间不 变;
- 睡眠效率高于90%,增加15~20 min 在床时间;
刺激控制虽然有着很好的效果,但有一个明显的缺点,就是执行困难,在夜深人静的寒夜里反复穿衣起床需要强大的个人意志力,导致很多患者无法坚持执行造成挫败感。此外,刺激控制早期实际睡眠可能减少很多,因此 狂躁症、癫痫、异态睡眠症和伴有跌倒风险者需慎用。所以在临床上,尤其是在CBT-I早期,更推荐使用下面介绍的睡眠限制作为主要方法。
(2)睡眠限制
慢性失眠的人往往有一种错误的想法,认为增加在床时间可以增加入睡机会和睡眠时间,以致于每天早早上床等待困意,醒来之后又迟迟不愿起床期望多睡一会,白天或中午也会躺在床上补觉。然而,过多的在床时间和补觉行为会进一步降低睡眠需求,导致睡眠碎片化,表现为入睡困难,浅眠易醒,睡眠质量和体验低下,我们认为能够改善失眠的方法反而变成了加重失眠的原因。睡眠限制主要通过限制在床时间,剥夺部分睡眠时间来增加睡眠需求(所以早期白天症状会加重),把碎片化睡眠压缩成连续睡眠,实现加快入睡、减少觉醒、提升睡眠质量和体验(图2)。虽然在指南中睡眠限制的推荐等级弱于刺激控制,但由于其操作简单,更具有人性化,接受度和依从性都好于刺激控制,实际应用中,治疗师更倾向于采用睡眠限制作为主要方法,在睡眠限制效果不佳时再引入刺激控制。由于睡眠限制早期也会加重症状,对于狂躁症、癫痫、异态睡眠症和伴有跌倒风险的患者仍需谨慎使用。
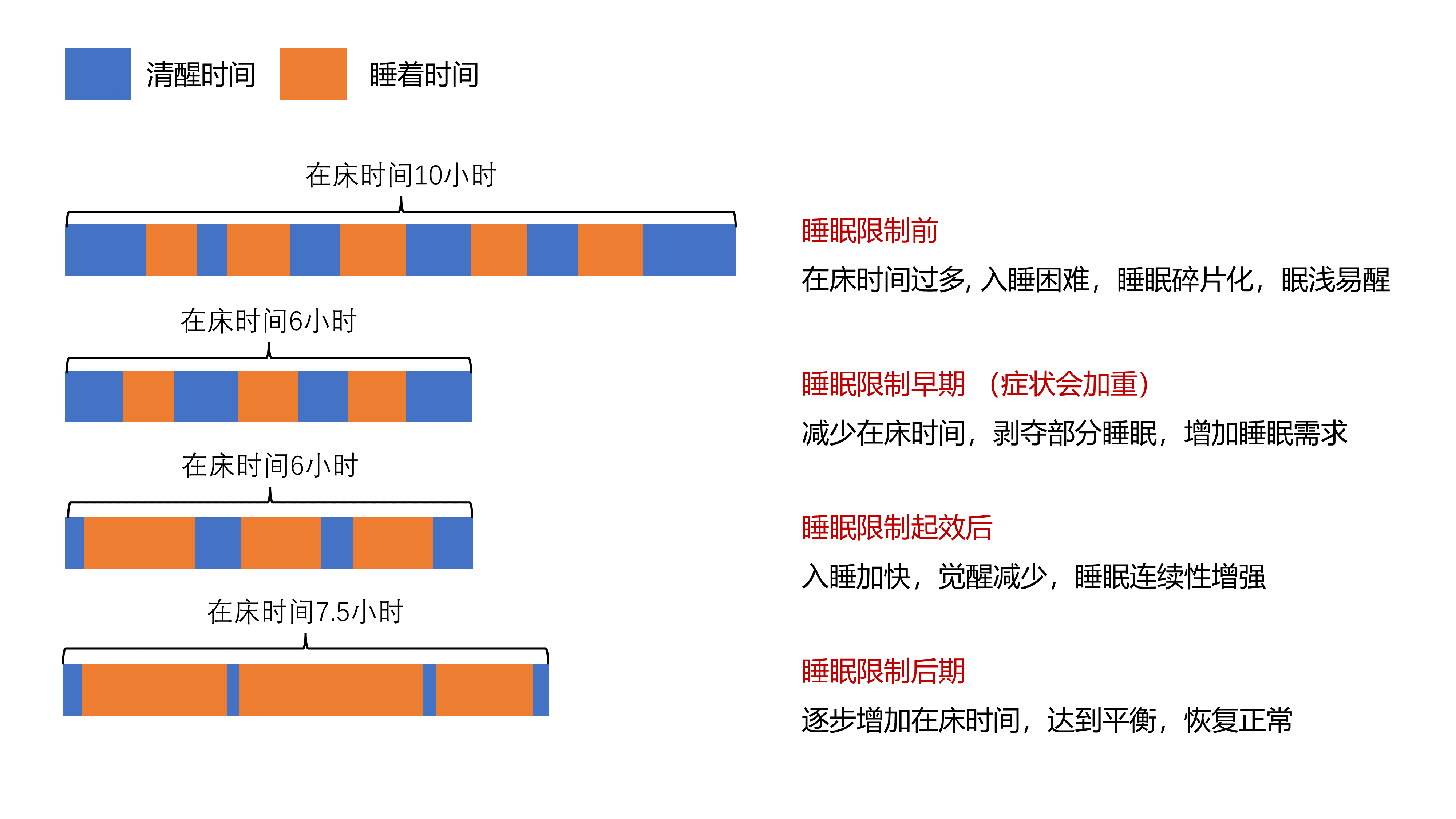
图2 睡眠限制的作用原理
应用睡眠限制时,需要记录睡眠日记(图3),根据睡眠日记计算一周的睡眠效率,睡眠效率=(实际睡眠时间/在床总时间)X 100%,然后根据睡眠效率调整下周的在床时间,目标睡眠效率为85%~90%,但在床时间最低不应低于4.5小时,老年人不低于5小时,老年人的目标睡眠效率可以降低为80~85%。具体方法如下:
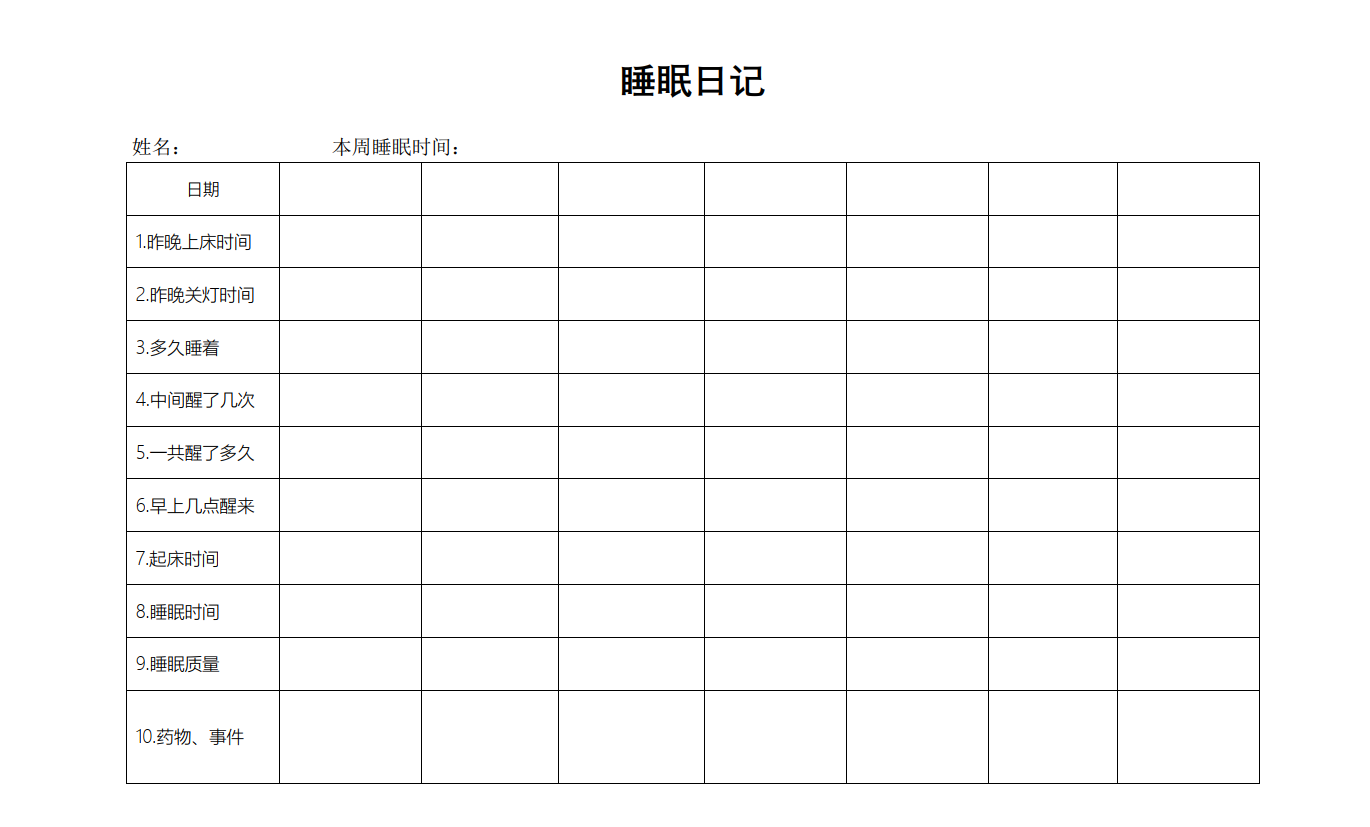
图3 简化版的睡眠日记
(3)认知治疗
失眠的人往往有很多错误的想法和信念,包括对睡眠不合理的期待、对失眠后果的过度担心、将生活的不顺过度归因于失眠等等,以下是一些常见的认知错误:
- 睡眠是可以靠意识掌控的,我现在要睡觉就必须睡着;
- 每天必须要睡够8个小时,才能保持健康;
- 必须要睡好,才能精神好,才能表现好,才能生活好;
- 晚上睡不好,白天要补一下,要不然身体扛不住;
- 睡不好人会疯,会猝死的;
- 所有的问题都是睡不好造成的,睡好了就什么都好了;
- 只需睡到第2天恢复精力即可;
- 规律锻炼,规律进餐,且不要空腹上床;
- 确保卧室很舒适、夜间的温度适宜,且不受光线和声音的干扰;
- 夜间避免过度饮用饮料,避免饮酒、吸烟,减少咖啡因的摄入;
- 别把问题带上床,不要试图入睡;
- 把闹钟放到床下或转移它,不要看到它;
- 每天同一时间起床,一周7天都是如此;
- 避免白天打盹。
根据认知行为疗法的理论模型,这些错误的想法和信念会触发不良的情绪,进一步导致不良行为和加重症状(图4)。例如,当患者夜晚难以入睡时,会想到第二天会有很多躯体症状,同时还要处理很多工作和人际关系,一旦处理不好就会影响到个人发展和家庭社会价值等等,这些想法会触发焦虑情绪进一步加重失眠,进而形成恶性循环。认知疗法是通过一系列认知重建技术,帮助患者重新建立对睡眠的正确认识,让患者保持合理的睡眠期待、降低对失眠的预期焦虑、客观对待失眠对生活的影响,以积极的态度应对失眠,从认知方面打破“失眠—焦虑—失眠”的恶性循环。
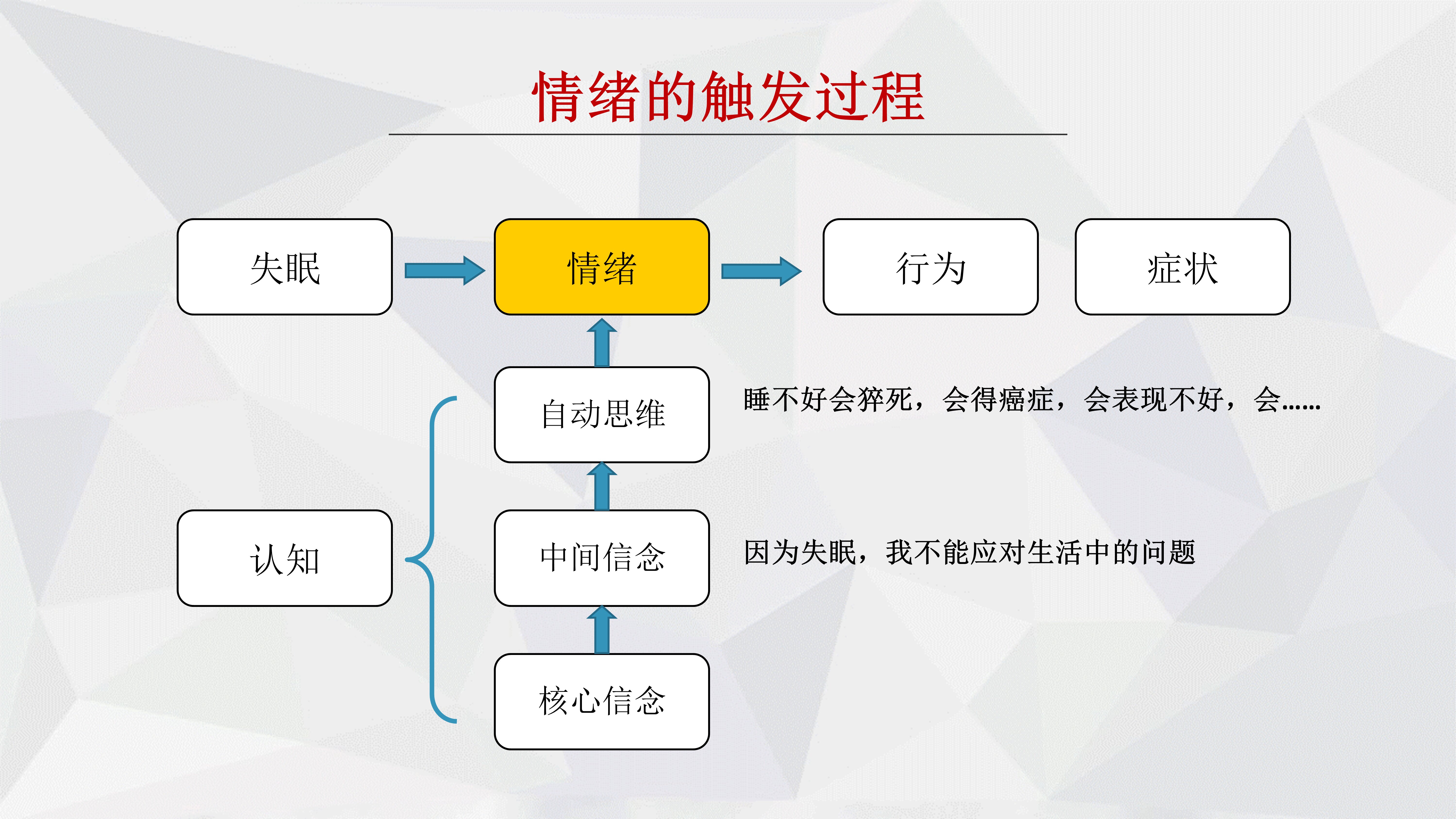
图4 失眠触发不良情绪的过程
大部分人很难在短时间内做出思想上的改变,因此认知治疗需要一定的时间,通常做法是在执行睡眠限制的6~8周时间里,逐渐改变认知。由于每个人所遇到的认知问题并不相同,需要具体问题具体分析,加上个人的认知能力和接受能力也不同,因此认知治疗往往需要治疗师进行个体化治疗,不像行为治疗那样标准和统一。
此外,认知治疗还是提高CBT-I治疗成功率和预防复发的关键。很多自学CBT-I、使用APP自助CBT-I和门诊执行简化CBT-I的患者,没有接受系统的认知治疗,往往以为睡眠限制就是CBT-I的全部,无法理解CBT-I是如何治疗失眠,也无法理解为什么CBT-I对自己有效或者无效。在这种情况下,对于效果不佳的患者则很容易中断治疗;对于好转的患者,在睡眠限制解除后,一旦遇到短期失眠,又会陷入“失眠—焦虑—失眠”的恶性循环从而复发。
(4)放松训练
放松训练是CBT-I二线疗法,作为增效方案可以提高CBT-I的整体效果。放松训练是通过一系列的放松程序, 以达到调节身心的作用,包括呼吸训练、渐进性肌肉放松、意向放松、正念放松等。此外,冥想、瑜伽和太极等方法也被视为潜在的有效方法,正在被进一步研究。放松训练的效果主要是减轻焦虑和降低大脑觉醒,间接改善睡眠,对睡眠并没有直接作用。
放松训练虽然可以改善大部分人的症状,但需要患者抱着开放的心态每天花时间练习,起效也相对较慢。对于追求完美或急切想改善睡眠的患者,往往会把放松训练看得很重要,以至于在训练时用力过猛,要求自己每个动作都要标准、时刻保持集中、不能分心等等,反而形成了一种压力,从而很快就对放松训练丧失了动力。对于此类患者,早期最好在治疗师引导下来进行训练。
(5)睡眠卫生教育
睡眠卫生教育主要提供一种良好的睡眠卫生习惯,该方法适合所有人,但对于失眠患者单独使用是无效的 ,就像饭前便后洗手可以减少胃肠道感染但本身不能治疗感染一样。保持好良好的睡眠卫生习惯不仅可以降低失眠患者复发的可能,也可以减少正常人发生失眠的概率,其内容包括下列几条,具体内容会在单独文章内介绍。
总结
CBT-I作为认知行为治疗的一个重要分支目前还在快速地发展,不论是对医生还是患者,都是易学难精,并不是聊聊天,改改睡眠习惯,看一下书或文章就能学会那么简单。失眠也不是一个简单的疾病,很多失眠的背后往往隐藏着心理问题,也需要在CBT-I期间引导出来一并解决,才能保证良好的长期效果。对于自学或者使用APP的患者,如果效果不佳或复发也不用着急,可以寻求治疗师的帮助进行“面对面”治疗。作为CBT-I治疗师或治疗失眠的医生,需要对心理学和CBT-I有足够的理解,最好能亲自实践一段时间,针对不同的患者灵活采用单一成分治疗或组合治疗,而不是机械地执行睡眠限制。
参考文献
[1] Riemann D, et al. The European Insomnia Guideline: An update on the diagnosis and treatment of insomnia 2023.J Sleep Res. 2023;32:e14035.
[2] Trauer JM, et al. Cognitive Behavioral Therapy for Chronic Insomnia: A Systematic Review and Meta-analysis. Ann Intern Med. 2015;163(3):191-204.
本文是蔡青版权所有,未经授权请勿转载。本文仅供健康科普使用,不能做为诊断、治疗的依据,请谨慎参阅





评论