 三甲
三甲
2023年版《痛风诊疗规范》解读
痛风是一种单钠尿酸盐(MSU)沉积在关节所致的晶体相关性关节病,其与嘌呤代谢紊乱和/或尿酸排泄减少所致的高尿酸血症直接相关,属代谢性风湿病的范畴。根据不同时期、不同地区报告,目前我国痛风的患病率为1%~3%,并呈逐年上升趋势,男性多见,女性大多出现在绝经期后。
国家风湿病数据中心(CRDC)网络注册及随访研究的阶段数据显示,男∶女为15∶1,平均年龄48.28岁,近年来逐步趋于年轻化。50%以上的痛风患者伴有超重或肥胖统痛风自然病程分为无症状高尿酸血症期、急性发作期、发作间歇期和慢性痛风石病变期。
痛风有何临床表现?
表1.痛风临床表现

根据2018年欧洲抗风湿病联盟痛风诊断循证指南,痛风的病程分为:
1. 临床前期(无症状高尿酸血症及无症状MSU晶体沉积)
2. 临床期(即痛风期,分为痛风性关节炎发作期及发作间期、慢性痛风石病变期)
该如何进行临床辅助检查?
1.常规化验包括血尿常规、肝肾功能、血糖、血脂、红细胞沉降率、C反应蛋白和泌尿系统超声检查等。
2.血尿酸测定:正常嘌呤饮食状态下,非同日两次空腹检测,血尿酸>420μmol/L(7mg/dl)时,诊断高尿酸血症。
3.尿尿酸测定:测定前需严格低嘌呤饮食5d后才能进行,24 h尿尿酸排泄量>600mg为尿酸生成过多型;<600mg为尿尿酸排泄减少型;但不能除外两种情况同时存在。
4.HLA-B*5801基因检测:与使用别嘌醇产生严重不良反应密切相关。有条件的地区应用别嘌醇前应进行基因检测。
5.影像学:
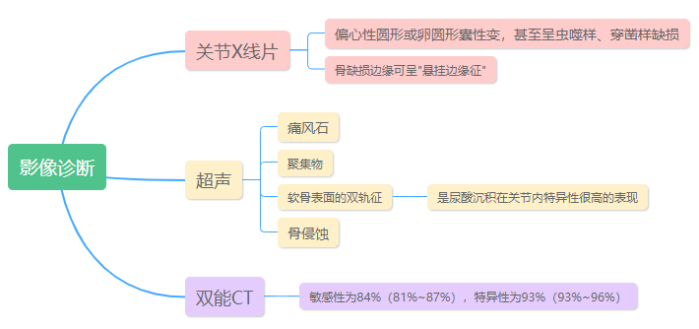
6.关节腔穿刺/痛风石抽吸物MSU结晶检查:偏振光显微镜下表现为2~20 μm强的负性双折光的针状或杆状的MSU晶体。但即使是痛风发作期该检查也有阴性。
痛风该如何治疗?
一、非药物治疗
总体原则:生活方式管理
1. 首先是饮食控制、减少饮酒、运动、肥胖者减轻体重等
2. 其次是控制痛风相关伴发病及危险因素,如高脂血症、高血压、高血糖、肥胖和吸烟。
3. 饮食方面需限制高嘌呤的动物性食品,如动物内脏、贝壳和沙丁鱼等,减少中等量嘌呤食品的摄入。除了酒类,含有高果糖浆的饮料亦会导致血尿酸升高,应限制饮用。
4. 无论疾病活动与否,不推荐痛风患者补充维生素C制剂
需强调的是,饮食控制不能代替降尿酸药物治疗。
▌二、降尿酸药物治疗
1.降尿酸治疗的指征:
⦁ 痛风性关节炎发作≥2次,应立即开始降尿酸治疗。
⦁ 痛风性关节炎发作1次且同时合并下述任意一项,应立即开始降尿酸治疗:
年龄<40岁、血尿酸>480μmol/L、有痛风石或关节腔尿酸盐沉积证据、尿酸性肾石症或肾功能损害(eGFR<90ml/min)、高血压、糖耐量异常或糖尿病、血脂紊乱、肥胖、冠心病、卒中、心功能不全。
2020年美国风湿病学会痛风管理指南建议:
■强烈推荐:具有下述任意一种情况的痛风患者开始行降尿酸治疗:皮下痛风石≥1个,有证据表明存在痛风引起的任何影像学损害,或痛风频繁发作(≥2次/年);
■有条件推荐:对曾经发作>1次,但发作不频繁(<2次/年)的痛风患者开始降尿酸治疗;
■有条件反对:首次出现痛风发作的患者;首次痛风发作且合并中重度慢性肾脏病(CKD)(CKD3期及3期以上)、血尿酸>540μmol/L或尿路结石的患者,进行起始降尿酸治疗;
■有条件反对:无症状高尿酸血症患者(血尿酸>420 μmol/L,无痛风发作或皮下痛风石)起始降尿酸治疗。
2. 降尿酸治疗的时机
因血尿酸波动可导致痛风急性发作,既往大多数痛风指南均不建议在痛风急性发作期开始时使用降尿酸药物,须在抗炎、镇痛治疗2周后再酌情使用。在稳定的降尿酸治疗过程中出现痛风急性发作,则无须停用降尿酸药物,可同时进行抗炎、镇痛治疗。
3. 降尿酸治疗的目标和疗程
⦁ 治疗目标:血尿酸<360μmol/L,并长期维持;
⦁ 若患者已出现痛风石、慢性痛风性关节炎或痛风性关节炎频繁发作,降尿酸治疗目标为血尿酸<300μmol/L,直至痛风石完全溶解且关节炎频繁发作症状改善,可将治疗目标改为血尿酸<360μmol/L,并长期维持。
注意:因人体中正常的尿酸水平有其重要的生理功能,血尿酸过低可能增加阿尔茨海默病、帕金森病等神经退行性疾病的风险。因此降尿酸治疗时血尿酸不低于180μmol/L。
降尿酸治疗药物如何用?
降尿酸药物的选择需个体化。目前国内常用的降尿酸药物包括抑制尿酸合成(别嘌醇和非布司他)和促进尿酸排泄(苯溴马隆)两类。
▌别嘌醇——一线治疗药物
剂量:成人初始剂量50~100mg/d,每4周左右监测血尿酸水平1次,未达标者每次可递增50~100mg,最大剂量600mg/d,分3次口服。
注意事项:
1. 肾功能不全者需谨慎,起始剂量每日不超过1.5 mg/eGFR,缓慢增加剂量,严密监测皮肤改变及肾功能。
2. eGFR为15~45 ml/min者推荐剂量为50~100 mg/d;eGFR<15 ml/min者禁用。
3. 由于HLA-B*5801基因阳性是应用别嘌醇发生不良反应的危险因素,建议如条件允许,治疗前行HLA-B*5801基因检测。
▌非布司他
剂量:初始剂量20~40mg/d,每4周左右评估血尿酸水平,不达标者可逐渐递增剂量,最大剂量80mg/d。、
注意事项:
1. 轻中度肾功能不全(eGFR≥30ml/min)者无须调整剂量,重度肾功能不全(eGFR<30ml/min)者慎用。
2. 非布司他可增加合并心血管疾病的痛风患者的死亡风险,虽然目前尚无定论,但对有心血管疾病病史或新发心血管疾病者,需谨慎使用并随访监测,警惕心血管事件的发生。
▌苯溴马隆
剂量:成人起始剂量25~50mg/d,每4周左右监测血尿酸水平,若不达标,则缓慢递增剂量至75~100mg/d。
注意事项:
可用于轻中度肾功能异常或肾移植患者,eGFR为 20~60ml/min者推荐剂量不超过50mg/d;eGFR<20ml/min或尿酸性肾石症患者禁用。
对使用促尿酸排泄药物是否需要碱化尿液仍有争议,2020年美国风湿病学会痛风管理指南不建议碱化尿液治疗。国内专家建议视个体情况而定,若患者合并尿酸性肾结石,和/或尿pH值小于5,依然建议给予适当碱化尿液治疗,并且需要监测尿pH值。
▌其他降尿酸药物
1. 对难治性痛风、其他药物疗效不佳或存在禁忌证、血液系统恶性肿瘤或放化疗所致的急性血尿酸显著升高,可考虑使用尿酸酶,包括拉布立酶(rasburicase)和普瑞凯希(pegloticase),目前国内均未上市,不建议将其作为一线用药。
2. 新型降尿酸药物RDEA594(lesinurad),通过抑制肾小管尿酸转运蛋白-1和有机酸转运子发挥作用,用于单一足量使用黄嘌呤氧化酶抑制剂治疗仍不能达标的痛风患者,可与黄嘌呤氧化酶抑制剂联合使用。目前该药尚未在国内上市。
痛风急性期如何治疗?
急性期治疗原则是快速控制关节炎症和疼痛。急性期应卧床休息,抬高患肢,最好在发作24h内开始应用控制急性炎症的药物。一线治疗药物有秋水仙碱和非甾体抗炎药,当存在治疗禁忌或治疗效果不佳时,亦可考虑短期应用糖皮质激素抗炎治疗。
▌秋水仙碱
剂量:建议应用低剂量秋水仙碱,首剂1mg,1h后增加0.5mg(更新),12h后按照0.5mg,1~3次/d。最宜在痛风急性发作12h内开始用药,超过36h效果明显下降。
注意事项:
1. 当eGFR为30~60ml/min时,秋水仙碱最大剂量0.5mg/d;eGFR为15~30ml/min时,秋水仙碱最大剂量每两天0.5mg;eGFR<15ml/min者或透析患者禁用。
2. 应定期监测肝肾功能及血常规。
3. 使用强效P-糖蛋白和/或CYP3A4抑制剂(如环孢素A或克拉霉素)的患者禁用秋水仙碱。
▌非甾体抗炎药
痛风急性发作应尽早应用足量非甾体抗炎药的速效剂型,主要包括非特异性环氧化酶(COX)抑制剂和特异性COX-2抑制剂。非特异性COX抑制剂需注意消化道溃疡、出血、穿孔等胃肠道风险;特异性COX-2抑制剂的胃肠道风险降低50%左右,但活动性消化道出血、穿孔仍是用药禁忌。
▌糖皮质激素
主要用于急性痛风发作伴全身症状、或秋水仙碱和非甾体抗炎药无效或使用禁忌、或肾功能不全者。
剂量:一般推荐泼尼松0.5mg· kg-1·d-1连续用药5~10d停药,或用药2~5d后逐渐减量,总疗程7~10d,不宜长期使用。
痛风急性发作预防治疗
降尿酸治疗期间易导致反复出现急性发作症状,可给予预防治疗。在初始降尿酸治疗的3~6个月,口服小剂量秋水仙碱0.5mg,1~2次/d。
当秋水仙碱无效或存在用药禁忌时,考虑低剂量非甾体抗炎药作为预防性治疗。上述两药使用存在禁忌或疗效不佳时,亦可应用小剂量泼尼松(5~10mg/d)预防发作,但应注意糖皮质激素长期应用的副作用。
目前有研究认为,采用小剂量起始、缓慢滴定的药物降尿酸方案,明显减少痛风发作,可代替药物预防治疗。
本文为转载文章,如有侵权请联系作者删除。本文仅供健康科普使用,不能做为诊断、治疗的依据,请谨慎参阅





评论